El páncreas es un órgano importante que ingresa al sistema digestivo del cuerpo. Los procesos inflamatorios en él siempre dan un cuadro clínico pronunciado, acompañado de dolor, fiebre y manifestaciones de intoxicación. La pancreatitis reactiva es una de las patologías graves del páncreas que produce complicaciones graves si se pierde el tiempo con los signos iniciales de inflamación.
Contenido material:
¿Qué es la pancreatitis reactiva?
El inicio de la enfermedad es el resultado de un proceso inflamatorio pancreático aséptico agudo.
Esta patología se manifiesta en el contexto de problemas del tracto gastrointestinal con errores en la dieta, estado de ánimo alérgico del cuerpo, intoxicación tóxica. Pero, sobre todo, tal reacción del órgano del sistema digestivo se debe a la presencia de cálculos en la vesícula biliar.
Un rasgo característico de esta patología es el rápido desarrollo de síntomas clínicos después de la acción de un factor negativo. Y el mismo rápido desarrollo inverso de la enfermedad con el inicio oportuno del tratamiento en combinación con una dieta terapéutica.
El mecanismo y las causas.
La causa de la pancreatitis reactiva puede ser varias enfermedades del sistema digestivo, como:
- hepatitis viral;
- colecistitis calculosa;
- cirrosis del hígado;
- gastritis en la etapa aguda;
- discinesia biliar
Además de las enfermedades del tracto digestivo, los factores que contribuyen al desarrollo de la inflamación en la glándula son:
- trastornos alimenticios en forma de abuso de alimentos ricos en proteínas grasos y fritos;
- la presencia de malos hábitos: el uso de alcohol fuerte y bebidas tónicas, refrescos de colores, fumar;
- medicación prolongada e incontrolada;
- trauma abdominal cerrado con daño posterior al tejido de la glándula;
- envenenamiento con venenos de diversos orígenes;
- estrés crónico
Los procesos negativos en el páncreas comienzan a ocurrir debido a la activación prematura de sus enzimas y su acción agresiva sobre el parénquima del órgano.
El estancamiento del secreto ocurre debido a la colelitiasis. En la enfermedad de cálculos biliares, los cálculos pequeños que caen en el conducto biliar común causan espasmos e irritación.
El estancamiento del secreto conlleva daños a las estructuras celulares de la glándula debido al efecto negativo de sus propias enzimas. Como resultado de tales procesos bioquímicos, muchos productos de descomposición aparecen en la sangre, lo que provoca edema de la glándula e intoxicación del cuerpo.
Los primeros signos de enfermedad.
La inflamación del páncreas se desarrolla de forma aguda y rápida, solo unas pocas horas después de la acción del agente tóxico.
Con la progresión, la enfermedad en su desarrollo pasa por varias fases, manifestadas por varios síntomas clínicos:
- Fase enzimática. Su duración es de 3 días desde el momento de inicio agudo de la enfermedad. Durante este tiempo, se produce la formación de sitios necróticos en la glándula. Al final de este período, aparece una brecha luminosa durante el curso de la enfermedad, caracterizada por una disminución de los síntomas clínicos con una transición posterior a la siguiente etapa de desarrollo.
- Fase reactiva. Se forma a partir de las 2 semanas de la enfermedad y es intermedia, manifestada por la formación de infiltrado parapancreótico.
- Fase de secuestro. Se desarrolla a partir de 3 semanas de enfermedad y puede terminar en uno de varios resultados. El primero es un resultado exitoso, en el cual hay una regresión de infiltrado y recuperación. En una variante más severa, se forman quistes, pero sin supuración. La última opción es la más difícil cuando la condición del paciente se ve agravada por el desarrollo de procesos purulentos y sépticos que representan una amenaza para la vida.
Los primeros signos del desarrollo de pancreatitis reactiva incluyen:
- pesadez en el estómago;
- eructos
- náuseas
- aumento de la formación de gas;
- aumento de temperatura a valores subfebriles.
La pancreatitis aguda se manifiesta por dolor en la cintura, cuya intensidad aumenta con la ingesta de alimentos.
El síndrome de dolor, localizado en la parte superior del abdomen, en el hipocondrio derecho e izquierdo con un retorno a la espalda y los omóplatos, se intensifica y se vuelve intolerable.
Síntomas de la enfermedad
Si no se brinda asistencia médica oportuna, la enfermedad progresa rápidamente y los síntomas patológicos aumentan debido a una mayor intoxicación del cuerpo.
Lee también:náuseas después de comer - causas
Con la intensificación del dolor, aparecen las siguientes manifestaciones clínicas:
- vómitos mezclados con bilis y moco;
- palidez y frialdad de la piel;
- bajar la temperatura corporal;
- aumento de la frecuencia cardíaca;
- El desarrollo de hipotensión, es decir, una disminución de la presión arterial hasta un estado de desmayo.
En el contexto de los vómitos, el síndrome de dolor se intensifica, ya que la tensión del abdomen provoca un aumento de la presión intraabdominal y una irritación adicional del páncreas. Hay signos de una exacerbación de la patología crónica del tracto gastrointestinal, que puede manifestarse en la interrupción de los intestinos, hipersalivación (aumento de la salivación).
Importante! La aparición de un síndrome de dolor en la cintura, acompañado de síntomas dispépticos, requiere la provisión más rápida de atención médica especializada.La automedicación en este caso es inaceptable.
Medidas diagnósticas
El diagnóstico de pancreatitis reactiva se basa en quejas de pacientes, datos de exámenes objetivos, métodos de laboratorio e instrumentales.
Con las manifestaciones iniciales de la patología, los siguientes estudios dan la imagen más informativa:
- análisis general de sangre y orina;
- coagulograma de sangre;
- bioquímica sanguínea con determinación del nivel de enzimas pancreáticas;
- Ultrasonido
- CT, MRI;
- esofagogastroduodenoscopia;
- angiografía del tronco celíaco de la aorta.
En algunos casos, según las indicaciones, se realiza una laparoscopia diagnóstica, que permite diferenciar la pancreatitis de otras patologías gastrointestinales.
Tratamiento de pancreatitis reactiva en adultos y niños.
Como regla general, los pacientes con este diagnóstico son hospitalizados. La tarea principal de un médico en el tratamiento de una afección aguda es el alivio de un ataque, la eliminación de la intoxicación del cuerpo, la inactivación de las enzimas pancreáticas con la normalización del flujo de salida de su secreción.
El proceso patológico puede desarrollarse no solo en adultos, sino también en niños, independientemente de la edad, incluso en bebés de hasta un año. La pancreatitis reactiva en niños en sus manifestaciones clínicas es similar al curso de la enfermedad en adultos.
La causa del desarrollo de la patología puede ser una infección viral, desnutrición, transferencia temprana del niño a alimentos para adultos. En los lactantes, la aparición de pancreatitis es provocada por una patología congénita de la estructura anatómica de la glándula y sus conductos.
La clínica de la enfermedad en niños se manifiesta por los siguientes síntomas:
- dolor en la parte superior del abdomen;
- síntomas dispépticos: náuseas, eructos, vómitos;
- signos de intoxicación;
- síntomas de un trastorno intestinal: el estreñimiento que aparece se reemplaza por diarrea con un cambio en el color de las heces, que se vuelve amarillo, caracterizado por la presencia de moco y grasa;
- la orina se vuelve de un tono oscuro y la piel se vuelve amarilla.
Lee también:Eructos después de comer: causas y tratamiento
Los senos y los recién nacidos responden a la enfermedad con llantos y gritos agudos periódicos. La aparición de cualquier síntoma de la enfermedad requiere la consulta obligatoria de un pediatra, ya que en los niños la enfermedad, a diferencia de los adultos, es mucho más grave.
Terapia de drogas
El tratamiento de la pancreatitis reactiva en adultos se lleva a cabo de manera integral e incluye los siguientes medicamentos:
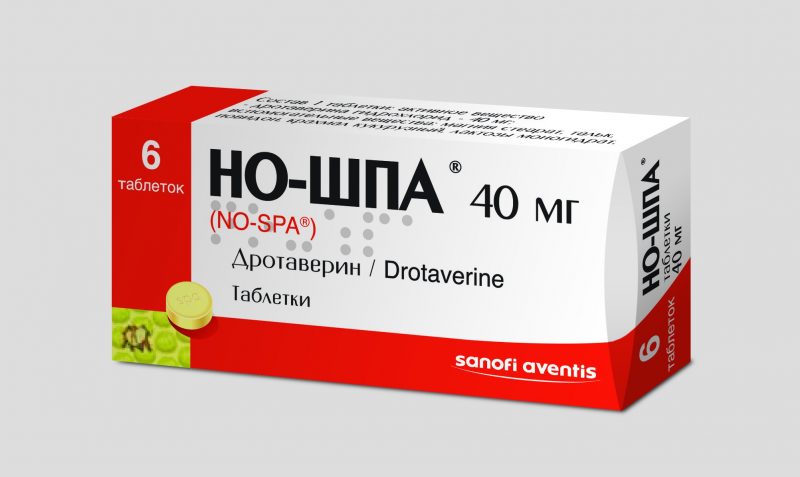
- Antiespasmódicos. No-Shpa, Drotaverin, Papaverin, Platifillin. Se usa para aliviar el espasmo del esfínter de Oddi, a través del cual el secreto pasa al duodeno. Las drogas se administran por vía intravenosa o intramuscular.
- Analgésicos Pentalgin, Acetaminofén, Baralgin.
- Drogas carminativas. Espumisan, Meteospasmil, Duspatalin.
- Enzimas "Pancreatina", "Mezim", "Festal".
- Simbióticos para la restauración de la microflora intestinal. "Bifido-Bak", "Laminolact".
- Antieméticos Motilium, Tserukal, Zofran.
- Drogas antibacterianas Ampiox, Amoxicilina.
- Para eliminar la intoxicación: administración intravenosa de soluciones: "Hemodez", "Polyglukin", "Disol", "Trisol".
El tratamiento activo iniciado a tiempo le permite aliviar los síntomas negativos y prevenir una mayor transición de la enfermedad de una fase a otra.
Recetas de medicina tradicional
Después de detener las manifestaciones agudas de pancreatitis y mejorar la función de la glándula, es posible usar recetas de medicina alternativa, pero solo estrictamente por recomendación de un médico. El tratamiento a base de hierbas da un buen efecto, pero solo como una adición al tratamiento principal.
De la medicina tradicional, las más efectivas son:
- brebaje de siempreviva;
- caldo de ajenjo:
- infusión de rosa mosqueta;
- Infusión de la colección de materias primas secas en partes iguales: estigmas de maíz, celidonia, raíz de diente de león picada, violeta tricolor, frutos de anís, ave del alpinista.
Lee también:siempreviva: propiedades medicinales y contraindicaciones
Para preparar el caldo, se vierte una cucharada de la materia prima en 200 ml de agua y se lleva a ebullición, luego se reduce el fuego y el caldo todavía se hierve durante 30 a 40 minutos. Después de enfriar y filtrar, el remedio herbal está listo para usar.
Para preparar la infusión, se vierten 15 g de materia prima seca en un vaso de agua hirviendo y se infunden durante 2 horas, preferiblemente en un termo. Se toma por recomendación de un curso especializado en una dosis determinada por un médico.
Método quirúrgico
El tratamiento de la pancreatitis aguda reactiva se lleva a cabo principalmente de forma conservadora. Pero a veces, en ciertas condiciones del paciente, se requiere intervención quirúrgica por razones de salud.
El tratamiento quirúrgico se lleva a cabo en los siguientes casos:
- con necrosis pancreática extensa;
- con el desarrollo de complicaciones graves durante el proceso, como formaciones quísticas, fístulas, abscesos;
- La presencia de un tumor maligno.
La cuestión de la cirugía para extirpar la glándula siempre se resuelve teniendo en cuenta las indicaciones y características individuales del cuerpo del paciente.
Nutrición de pancreatitis reactiva
La nutrición, con la enfermedad pancreática, juega un papel muy importante, ya que cualquier error en los alimentos provocará una exacerbación de los síntomas.
Para evitar consecuencias negativas, se recomienda:
- la ingesta de alimentos se realiza en porciones fraccionadas y pequeñas hasta 7 veces al día;
- el procesamiento de productos se realiza solo cocinando o al vapor;
- excluir de la dieta los productos ahumados, enlatados, salados y encurtidos;
- implementar un rechazo completo del uso de productos de confitería, alimentos grasos, alcohol;
- excluir el uso de café y té fuertes, tónicos y bebidas carbonatadas de colores, helados, chocolate;
- dar preferencia a los primeros platos de caldo vegetal o débil de carne de pollo, pavo, cereales diversos, huevos duros.
La dieta para pacientes que han sufrido pancreatitis reactiva se vuelve constante hasta el final de la vida.
Posibles complicaciones y pronóstico para la recuperación.
La pancreatitis reactiva es una patología grave que, con un tratamiento inoportuno, puede causar diversas complicaciones. En el curso clínico del proceso, se distinguen las complicaciones tempranas y tardías, que se desarrollan después de unos días y después de 2 a 3 semanas a partir de las manifestaciones iniciales de la enfermedad.
Las complicaciones tempranas incluyen:
- shock de dolor;
- insuficiencia hepática y renal;
- peritonitis de diferente naturaleza;
- insuficiencia cardíaca y respiratoria.
Las complicaciones posteriores se desarrollan debido a la unión de una infección secundaria.
Estos incluyen:
- sangrado del tracto digestivo;
- peritonitis;
- sepsis
- abscesos
- formación de seudoquistes.
Si la pancreatitis reactiva continúa sin complicaciones, y el tratamiento iniciado a tiempo da un buen resultado con el desarrollo inverso de los síntomas de la enfermedad, y el pronóstico será positivo tanto para la vida como para la discapacidad.
Con un curso complicado del proceso, el pronóstico es desfavorable, ya que la enfermedad conduce a una discapacidad persistente o muerte, principalmente con alcoholismo crónico.
Prevención
Para prevenir el desarrollo de pancreatitis reactiva, es necesario cumplir con ciertas medidas preventivas, que incluyen las siguientes medidas:
- exclusión del uso de bebidas alcohólicas de cualquier concentración, así como fumar;
- tratamiento oportuno de enfermedades gastrointestinales y prevención de su exacerbación;
- mantener una nutrición adecuada, evitando el uso de alimentos grasos, fritos, enlatados, exclusión de la dieta de bebidas y alimentos que contienen colorantes artificiales;
- evitar situaciones estresantes;
- practicar deportes
- pasar un examen médico anual con el control de pruebas de laboratorio y ultrasonido de los órganos abdominales.
Siguiendo estas recomendaciones, puede prevenir el desarrollo de una enfermedad tan grave como la pancreatitis reactiva.